Resumen
- La prevalencia de sobrepeso y obesidad pediátrica ha aumentado en las últimas décadas, planteando un desafío crítico de salud pública en todo el mundo.
- La Organización Mundial de la Salud reconoce este aumento como una epidemia global, y la Asociación Médica Americana (AAP, por sus siglas en inglés) clasifica la obesidad pediátrica (y la obesidad en general) como una enfermedad crónica.
- En respuesta, la Academia Americana de Pediatría publicó sus primeras directrices de práctica clínica para la evaluación y tratamiento de la obesidad pediátrica en enero de 2023.
- Las directrices proponen una clasificación alternativa para la obesidad severa, promueven la intervención temprana y el riguroso cribado de comorbilidades asociadas, y amplían las opciones de tratamiento para incluir la farmacoterapia y, en casos severos, la cirugía bariátrica.
Presentación del caso
Una madre solicita una póliza de seguro de vida entera de 350,000 dólares para su hijo de 16 años. Su complexión (altura: 183 cm; peso: 115 kg; IMC: 34.3) está por encima del rango de referencia del manual de suscripción, y el caso es remitido al director médico. Según la calculadora de IMC para niños y adolescentes de los Centros para el Control y la Prevención de Enfermedades (CCD, por sus siglas en inglés) de EE.UU.,[1] el IMC del joven se encuentra en el percentil 98, equivalente al 124% del percentil 95. Antecedentes adicionales indican que presenta acantosis nigricans, presión arterial de 139/74, hemoglobina A1c de 5.8 y colesterol total de 215 mg/dl (5.6 mmol/L), todos los cuales generan preocupación adicional.
Lamentablemente, casos como éste se han vuelto cada vez más comunes, y es importante que los directores médicos y suscriptores de seguros monitoreen el sobrepeso y la obesidad pediátricos y comprendan los riesgos que estas condiciones presentan.
Prevalencia de obesidad infantil y adolescente
La Organización Mundial de la Salud informa que las tasas de obesidad pediátrica han aumentado drásticamente, pasando del 8% en 1990 al 20% en 2022, con un estimado de 390 millones de niños y adolescentes de entre 5 y 19 años con sobrepeso.[2] En los EE.UU., los CCD estiman que 14.7 millones de niños son obesos.[3] La tasa de obesidad infantil en EE.UU. aumentó del 5% en 1963-1965 al 19% en 2017-2018,[4] y la tasa de incremento del IMC en niños aproximadamente se duplicó durante la pandemia de COVID-19, pasando de 0.052 kg/m²/mes antes de la pandemia a 0.100 kg/m²/mes durante la pandemia.[5]
De continuar esta tendencia, se estima que más del 57% de los niños estadounidenses de entre 2 y 19 años será obeso al cumplir 35 años en 2050.[6] En enero de 2023, la AAP publicó su primera edición de directrices de práctica clínica basadas en evidencia para la evaluación y tratamiento de la obesidad pediátrica. Se fomentan intervenciones y tratamientos más tempranos y agresivos, que incluyen asesoramiento intensivo sobre el comportamiento y el estilo de vida, farmacoterapia y cirugía bariátrica.
Uso del IMC como herramienta de detección y diagnóstico
La AAP recomienda realizar evaluaciones anuales de obesidad en niños y adolescentes de 6 años en adelante. Aunque el IMC no mide directamente el contenido de grasa, sigue siendo una medida de referencia validada para diagnosticar sobrepeso u obesidad. En los EE.UU., los CCD han desarrollado curvas de crecimiento de IMC por edad como herramienta de diagnóstico. Aunque estas gráficas cubren edades de 2 a 19 años, los médicos pueden considerar la transición a cálculos y categorizaciones de IMC para adultos mayores de 18 años. Para niños menores de 2 años, los CCD recomiendan utilizar las gráficas de peso por longitud y específicas por edad y sexo de la Organización Mundial de la Salud para seguir el estado de peso.
A diferencia de los puntos de corte utilizados en las categorías para adultos, la interpretación del IMC en la población pediátrica de los CCD es específica para la edad y el sexo, y se expresa en percentiles. Por ejemplo, un IMC de 23 se considera obeso para un niño de 10 años, pero saludable para un niño de 15 (Figura 1).[7]
Figura 1: Percentiles de IMC por edad de los CDC para niños
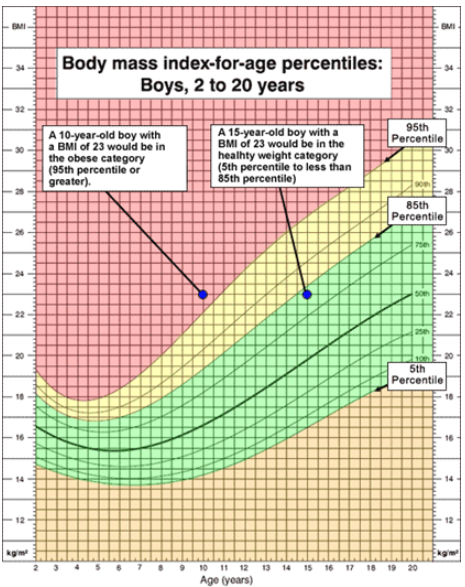
Debido a que las Tablas de Crecimiento de IMC por Edad de los CDC del año 2000 se basan en datos de 1963 a 1980, cuando la prevalencia de obesidad era mucho menor, no se recomiendan para su uso en niños con valores de IMC extremadamente altos, es decir, por encima del percentil 97. En 2022, los CDC publicaron las tablas extendidas de crecimiento de IMC por edad, basadas en datos adicionales de 1999-2016 y métodos estadísticos actualizados, con percentiles de IMC de hasta el percentil 99.99 (Figura 2).[8]
Figura 2: Tablas extendidas de crecimiento de IMC por edad para niños y niñas de los CDC de 2022
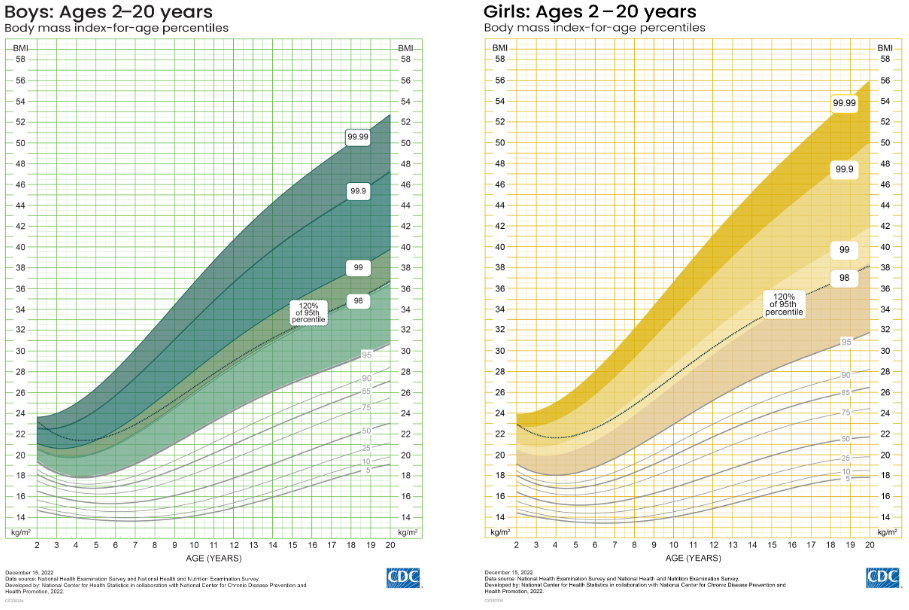
La extrapolación de percentiles más allá del percentil 97 puede generar resultados inusuales o inesperados. Por lo tanto, las directrices de la AAP sugieren utilizar el grado en que un percentil de IMC específico se sitúa por encima del percentil 95 para indicar diferentes niveles de obesidad severa (denominado porcentaje por encima del percentil 95).
El sobrepeso se define como un IMC ≥ al percentil 85, la obesidad como un IMC ≥ al percentil 95, y la obesidad severa como un IMC ≥ al 120% del percentil 95. La obesidad severa se subdivide en obesidad clase 2, que es ≥ al 120% y <140% del percentil 95, y obesidad clase 3, que es ≥ al 140% del percentil 95.[9]
Tabla 1: Categorías de IMC infantil y los rangos correspondientes de percentiles de IMC específicos por sexo y edad
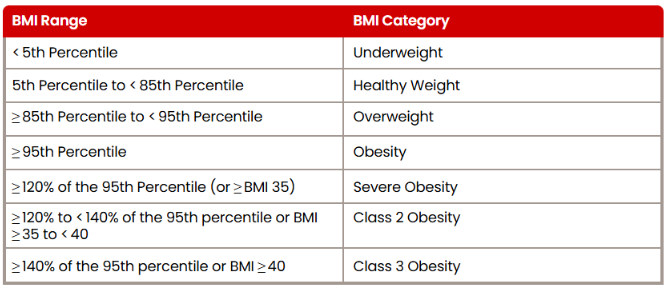
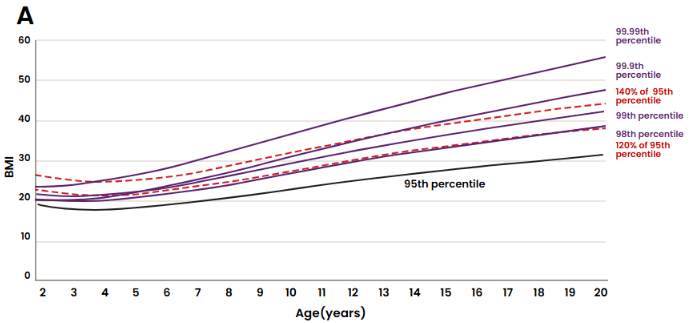
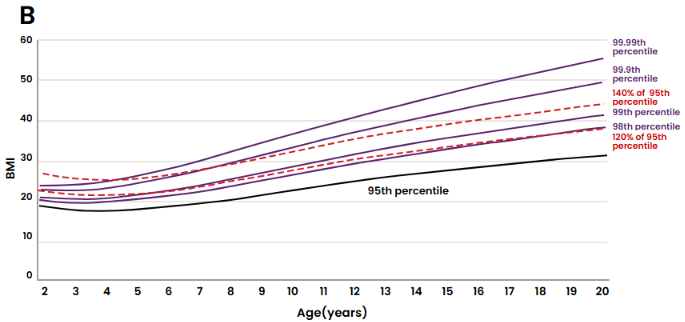
¿Cómo se compara esta categorización con la curva de crecimiento de percentiles extendidos de IMC por edad de los CDC de 2022? Ogden et al. mostraron que, en edades tempranas, entre 2 y 6 años, el 120% del percentil 95 es superior tanto al percentil extendido 98 como al 99 de IMC por edad. Sin embargo, a partir de los 7 años, el 120% del percentil 95 se aproxima al percentil extendido 98, y el porcentaje de adolescentes de 12 a 19 años con un IMC ≥ 120% del percentil 95 es prácticamente el mismo que aquellos con un IMC ≥ percentil 98 (Figura 3).[10]
Figura 3: Selección de percentiles extendidos de IMC por edad de los CDC, percentil 95 y 120% y 140% del percentil 95, (A) niñas y (B) niños. Nota: Los percentiles superiores al percentil 95 son percentiles extendidos de IMC por edad de los CDC.
Impacto de la obesidad pediátrica
La obesidad pone a los jóvenes en riesgo de sufrir resultados adversos graves para la salud, como hipertensión, dislipidemia, resistencia a la insulina, diabetes mellitus tipo 2 (T2DM), enfermedad del hígado graso no alcohólico (NAFLD, por sus siglas en inglés) y enfermedades cardiovasculares, entre otros.
La resistencia a la insulina varía según las categorías de peso y es más alta entre los niños con obesidad severa. Según datos de la National Health and Nutrition Examination Survey de 2005-2016, se observa prediabetes en uno de cada cinco adolescentes de entre 12 y 18 años. La transición de prediabetes a T2DM ocurre más rápido en niños que en adultos, en 21 meses en niños en comparación con 5-10 años en adultos.[12] Las fracciones proyectadas de T2DM de inicio en adultos debido a un IMC alto en adolescentes (≥ percentil 85) son del 56.9% en hombres y del 61.1% en mujeres.[13] Además, la resistencia a la insulina aumenta el estrés oxidativo y la inflamación, elevando el riesgo de NAFLD, el cual se estima en hasta el 34% en niños con obesidad. Según un estudio de 2009, los niños con NAFLD experimentan tasas más altas de mortalidad durante un periodo de 20 años en comparación con la población general de la misma edad y sexo.[14] Los riesgos para la salud persisten en la adultez y aumentan la mortalidad cardiovascular. En un estudio de 2.3 millones de adolescentes, incluso un IMC en el rango alto-normal (percentil 75 a 84) produjo razones de riesgo de 2.2 para enfermedad coronaria y 1.8 para causas cardiovasculares totales.[15]
Un IMC alto también se asocia con apnea obstructiva del sueño (AOS, por sus siglas en inglés), que se presenta en el 45% de los niños con obesidad en comparación con el 9% en niños con peso saludable. Un estudio transversal de niños con sobrepeso y obesidad de entre 7 y 18 años mostró que un aumento de una unidad en la desviación estándar del IMC incrementa las probabilidades de tener AOS en un factor de 1.92, independientemente de la edad, sexo, hipertrofia amigdalina y asma.
Se cree que la obesidad pediátrica está asociada con la depresión, aunque la relación es menos comprendida. Una revisión sistemática y metaanálisis de 2019 informó que las probabilidades de desarrollar depresión son 1.32 veces mayores en niños con obesidad en general y 1.44 veces mayores en niñas con obesidad en comparación con sus pares de peso normal.[16]
Otras comorbilidades asociadas con la obesidad pediátrica incluyen enfermedad ovárica poliquística, hipertensión intracraneal idiopática y trastornos ortopédicos debidos al estrés mecánico, como la epifisiolisis femoral superior y la enfermedad de Blount.
Los estudios sobre mortalidad por obesidad pediátrica son limitados debido a la baja mortalidad en adolescentes y adultos jóvenes, por lo que una evaluación precisa requiere un seguimiento a largo plazo. Sin embargo, algunos estudios indican un mayor riesgo de mortalidad. Un estudio de seguimiento de 32 años en 2002 que incluyó a 227,000 adolescentes noruegos de entre 14 y 19 años muestra un mayor riesgo de muerte tanto en hombres como en mujeres con percentiles de IMC más altos durante la adolescencia. El riesgo relativo de muerte para los hombres es de 1.29 para el percentil 85 a 94 y de 1.82 para el percentil ≥ 95. El riesgo relativo de muerte para las mujeres es de 1.31 para el percentil 85 a 94 y de 2.03 para el percentil ≥ 95.[17]
Tratamiento de la obesidad pediátrica
La obesidad es una enfermedad crónica que requiere estrategias de tratamiento intensivas y a largo plazo que aborden la naturaleza multifacética de la enfermedad y sus comorbilidades asociadas. La AAP recomienda referir a niños y adolescentes de 6 años o más con sobrepeso o con un percentil alto de índice de masa corporal (IMC ≥ percentil 95) a un tratamiento integral e intensivo de comportamiento y estilo de vida saludable (IHBLT, por sus siglas en inglés), que consiste en un mínimo de 26 horas de tratamiento cara a cara, basado en la familia y con múltiples componentes durante al menos 3 a 12 meses, y que incluye nutrición, actividad física y apoyo para el cambio de comportamiento.
El IHBLT ha demostrado reducir el IMC y ofrecer mejores resultados relacionados con el peso tras entre 6 y 12 meses, sin estigmatización de peso no intencionada, aumento de trastornos alimentarios ni disminución de la autoestima. La atención continua es crucial para mantener los resultados, ya que los niños tienden a recuperar peso y perder los beneficios para la salud cuando se interrumpe el tratamiento.[18]
El IHBLT constituye la base del tratamiento pero, si las intervenciones conductuales no son suficientes, las directrices de la AAP sugieren considerar la farmacoterapia en conjunto con el IHBLT para niños de 12 años o más en alto riesgo, incluidos aquellos con comorbilidades graves o que representan un riesgo inmediato para la vida, los niños de mayor edad y aquellos con obesidad severa. Los medicamentos listados en las directrices incluyen metformina, orlistat, agonistas del receptor GLP-1 (liraglutida, exenatida, dulaglutida y semaglutida), fentermina y fentermina/topiramato.
La evidencia sobre la efectividad a largo plazo de la intervención con farmacoterapia es limitada. Comparado con placebo, la liraglutida produce una reducción de IMC 1.6 puntos mayor, la semaglutida una reducción de 6 puntos, el orlistat una reducción de 0.9 puntos y la combinación fentermina/topiramato una reducción de 3.7 a 5.4 puntos.[18] Al interrumpir la farmacoterapia, algunos estudios reportan un aumento de peso inmediato, indicando la necesidad de uso prolongado. Los riesgos incluyen efectos secundarios gastrointestinales, como náuseas, vómitos, diarrea, incontinencia fecal, flatulencias y cálculos biliares.
Las directrices de la AAP también amplían las opciones de tratamiento para personas de 13 años o más con obesidad severa (≥ obesidad clase 2) para incluir la derivación a un centro pediátrico integral de cirugía metabólica y bariátrica. Un estudio prospectivo de 2017 sobre el bypass gástrico laparoscópico en Y de Roux en adolescentes durante un período de cinco años muestra una pérdida de peso sustancial y sostenida, así como mejoría o resolución de condiciones comórbidas. Sin embargo, los riesgos incluyen la posible necesidad de procedimientos relacionados en un 13-25% de los pacientes hasta cinco años después de la cirugía bariátrica y la necesidad de monitoreo a largo plazo para evaluar posibles deficiencias de micronutrientes.[19]
En resumen, las directrices de la AAP ofrecen información útil sobre opciones de tratamiento para abordar la epidemia de obesidad pediátrica. La farmacoterapia y la cirugía bariátrica son opciones posibles para casos graves, aunque se necesita más evidencia sobre los resultados a largo plazo. Dependiendo de la efectividad del tratamiento y la reducción de los riesgos de salud relacionados con el peso, los niños y adolescentes cuya obesidad se maneja con éxito mediante tratamiento agresivo pueden mejorar su asegurabilidad desde el punto de vista de la suscripción de seguros.
Conclusión
El caso de estudio concluye que evaluar la obesidad pediátrica en seguros va más allá de verificar el percentil de IMC. Aunque el solicitante se encuentra al 124% del percentil 95, o cerca del percentil 98 para su edad y sexo, también presenta un perfil de salud complejo que indica obesidad severa y alteraciones metabólicas tempranas, como prediabetes, evidenciada por la acantosis nigricans y hemoglobina A1c, presión arterial elevada e hipercolesterolemia. Toda esta información debe ser considerada.
Alinear las prácticas de suscripción con las directrices clínicas actuales permite a los aseguradores evaluar mejor las implicaciones de la obesidad sobre la morbilidad y mortalidad, equilibrando las consideraciones del percentil de IMC, las comorbilidades asociadas y los probables beneficios de un tratamiento proactivo. Esta alineación también proporciona a los aseguradores información contemporánea para respaldar cualquier acción adversa en la suscripción.
Las nuevas directrices ofrecen valiosos conocimientos clínicos que resaltan el potencial de las intervenciones médicas para ayudar a prevenir condiciones relacionadas con la obesidad y reducir los riesgos para la salud a largo plazo. Las intervenciones intensivas, incluida la farmacoterapia y la cirugía bariátrica, son ahora opciones viables para casos graves, aunque se necesita más evidencia sobre los resultados a largo plazo. Dependiendo de la efectividad del tratamiento y la reducción de los riesgos de salud asociados, los niños y adolescentes cuya obesidad es manejada exitosamente con un tratamiento agresivo pueden mejorar su asegurabilidad desde el punto de vista de la suscripción.





