Puntos clave
- Impulsada por un aumento en los casos reportados y por incidentes de alto perfil que involucran a atletas, la conciencia sobre las conmociones cerebrales –y sus impactos neurológicos a largo plazo– ha alcanzado niveles sin precedentes.
- Estas lesiones cerebrales traumáticas (TBI, por sus siglas en inglés), a menudo vinculadas a afecciones como la encefalopatía traumática crónica (CTE), se han convertido en una preocupación urgente de salud pública que va mucho más allá del mundo del deporte, afectando a millones de personas de todos los grupos demográficos.
- Resalta la necesidad crítica de comprender la conexión entre las lesiones repetitivas en la cabeza y las enfermedades neurológicas a largo plazo.
- A medida que avanza la investigación, la industria de los seguros debe estar preparada para adaptarse rápidamente, reevaluando políticas, beneficios y procesos de reclamación para abordar las cambiantes complejidades de las conmociones cerebrales.
Comprender la conmoción cerebral y algunas afecciones relacionadas
Las TBI son un problema significativo de salud pública a nivel global y una de las principales causas de discapacidad. Se estima que 69 millones de personas en todo el mundo experimenta una TBI cada año. La mayoría de los casos ocurren en países de ingresos bajos y medianos, principalmente debido a accidentes de tráfico.[1]
La terminología y los criterios de diagnóstico para las TBI son complejos y carecen de definiciones universalmente aceptadas.[2] Por ejemplo, los criterios de la CIE-10 para el síndrome post-conmocional difieren de los establecidos en el DSM-5 (Manual Diagnóstico y Estadístico de los Trastornos Mentales, 5ª Edición). Mientras que estos sistemas se basan en síntomas para definir las condiciones, las CTE continúan siendo una entidad distinta que requiere un análisis postmortem del cerebro para un diagnóstico definitivo.
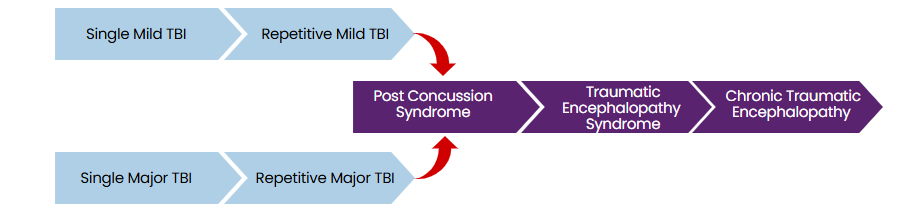
Los síntomas de una conmoción
Los síntomas de una conmoción cerebral aún no están claros. Las investigaciones sugieren que el trauma estira las membranas y fibras de las células nerviosas (axones), desencadenando una cascada neurometabólica que conduce a la neuroinflamación y puede provocar lesiones o la muerte celular.
Existe la idea errónea de que las conmociones cerebrales requieren pérdida de conciencia, cuando en realidad esto ocurre sólo en una minoría de los casos. Si bien los síntomas neurológicos graves —como la amnesia postraumática, la desorientación, la epilepsia o la parálisis— pueden manifestarse, las lesiones cerebrales traumáticas leves suelen presentar signos más sutiles, como dolores de cabeza, dificultad para concentrarse, sensación de confusión mental o presión, fatiga, irritabilidad y somnolencia.
Conmoción cerebral: Lesión cerebral traumática (LCT) resultante de un impacto en la cabeza o de un evento de aceleración/desaceleración que causa síntomas neurológicos. También puede denominarse LCT leve.
Las herramientas de evaluación deportiva, como el SCAT (Sport Concussion Assessment Tool)[6] diseñado para personas de 13 años o más, se utilizan dentro de las 72 horas posteriores a la lesión, mientras que el SCOAT (Sport Concussion Office Assessment Tool) evalúa los síntomas después de tres días. Estas herramientas ayudan a identificar síntomas no específicos, rastrear la recuperación y clasificar las conmociones como leves, moderadas o graves, dependiendo del sistema de clasificación.[15]
El tratamiento se enfoca en manejar los síntomas a través del descanso y evitar más impactos en la cabeza. Sin embargo, a menudo se recomienda una actividad ligera temprana en lugar de un descanso completo. Es crucial asegurar que los síntomas se resuelvan por completo antes de regresar a actividades de alto riesgo para evitar el "síndrome de segundo impacto", una condición rara pero potencialmente mortal.
Síndrome post-conmocional y síntomas persistentes
Cuando los síntomas de conmoción persisten de cuatro semanas a tres meses, la condición se denomina síndrome post-conmocional (SPC) o síntomas post-conmocionales persistentes (SPCP). Estos términos, utilizados de manera intercambiable, pueden surgir de lesiones cerebrales traumáticas leves repetitivas, así como de LCT moderadas o graves.
Síndrome post-conmocional (SPC)/síntomas post-conmocionales persistentes (SPCP): Persistencia de una constelación de síntomas físicos, cognitivos, conductuales y emocionales que ocurren después de una LCT.
El desarrollo de los SPCP probablemente involucra una interacción compleja de factores biológicos, como la lesión axonal difusa, la neuroinflamación y el flujo sanguíneo cerebral alterado, así como otros factores psicológicos, socio-demográficos y de personalidad. Las tasas de incidencia varían ampliamente entre los estudios, debido a los diferentes criterios diagnósticos, por lo que persiste la controversia sobre si el SPC puede ser completamente atribuido a una LCT leve. Los síntomas subjetivos —que incluyen dolores de cabeza, fatiga y cambios de ánimo— no son específicos y pueden preceder a la lesión. Esto complica un diagnóstico definitivo. Algunos estudios incluso han observado síntomas similares en poblaciones saludables, pacientes sin traumatismo craneal y personas con dolor crónico.[4] [5] [7]
Se estima que el 15% de las personas con LCT leve desarrolla SPCP, aunque algunos estudios sugieren tasas de hasta el 25%, dependiendo de los criterios utilizados.[8] [9]
Tratamiento del SPC
El manejo del SPC es particularmente desafiante debido a la complejidad de los síntomas y la evidencia limitada de algunos tratamientos. Los enfoques actuales incluyen:
Intervenciones no farmacológicas:
- Rehabilitación cognitiva: Ayuda a mejorar los déficits cognitivos en atención, memoria y funciones ejecutivas.
- Psicoterapia, como la terapia cognitivo-conductual: Proporciona estrategias de afrontamiento para los síntomas emocionales como irritabilidad, depresión y ansiedad.
Tratamientos farmacológicos:
- Antidepresivos y medicamentos ansiolíticos: Se utilizan de forma sintomática para manejar los síntomas emocionales y psicológicos.
- Estimulantes: A veces se recetan para mejorar la atención y la concentración.
Terapias de rehabilitación:
- Terapia vestibular y visual: Aborda el daño en los tejidos blandos cervicales a menudo asociado con LCT leve, aunque la evidencia de eficacia sigue siendo limitada.
La declaración “Concussion and Brain Health”, emitida en 2024 por la Comisión Deportiva Australiana, destaca un plan de rehabilitación basado en fisioterapia y centrado en cinco áreas clave: el sistema autónomo, la columna cervical, la función vestibular, la visión y la cognición. De esta manera, se persigue el regreso seguro de los atletas a la actividad.[13] [14] [15]
Síndrome de encefalopatía traumática y encefalopatía traumática crónica (ETC)
Las características neuropatológicas de la encefalopatía traumática crónica (ETC-NC) incluyen proteínas tau hiperfosforiladas (pTau) y preenredos o enredos neurofibrilares (NFT) en regiones cerebrales específicas características de la condición. Estas anomalías se agrupan alrededor de pequeños vasos sanguíneos en la corteza cerebral, lo que lleva a una neurodegeneración progresiva y debilitante.
Aunque la ausencia de pTau es común en varias enfermedades neurodegenerativas, como el Alzheimer y aún en el envejecimiento normal, el patrón y la distribución de las pTau y la patología NFT en la ETC son lo suficientemente distintos como para considerarse diagnósticos definitivos.
Los mecanismos subyacentes a la ETC siguen siendo inciertos, pero se cree que las lesiones cerebrales traumáticas repetitivas leves (LCT leves) causan una fosforilación anormal de la pTau. Esta proteína mal plegada y cortada se agrupa en grumos, lo que puede promover la acumulación de otras proteínas propensas a agregarse. Estos cambios patológicos sólo se pueden confirmar mediante autopsia, ya que no son detectables mediante imágenes.
Las etapas patológicas de la ETC se ilustran a continuación:

El término CTE-NC (cambios neuropatológicos) se refiere específicamente a la condición diagnosticada postmortem. En cambio, el síndrome de encefalopatía traumática (TES) describe los signos y síntomas clínicos asociados con CTE-NC en individuos que aún están vivos.
Ambas condiciones comparten características como deterioros en las funciones ejecutivas superiores, incluida la pérdida de memoria a corto plazo, inestabilidad del estado de ánimo, depresión y dificultades con la toma de decisiones y la multitarea. El TES también está vinculado a condiciones de la vida posterior, como la demencia y la enfermedad de Alzheimer, así como trastornos del movimiento como la enfermedad de Parkinson.[16]
Controversias sobre la ETC
La relación entre las lesiones cerebrales traumáticas repetitivas leves (LCT leves) y la encefalopatía traumática crónica (ETC-NC) sigue siendo controvertida, con un debate en curso sobre si las LCT leves causan ETC-NC o si están correlacionadas con ella. La ETC-NC es una condición que se desarrolla a lo largo de décadas, requiriendo la evaluación de traumatismos craneales de tiempos pasados. Cada LCT leve es típicamente breve, a menudo ambigua y rara vez cuantificada, lo que dificulta los estudios clínicos rigurosos.[12]
La investigación sobre ETC-NC se compone en su mayoría de informes de casos, estudios retrospectivos y análisis post-mortem, a menudo con sesgos de selección. Muchos diagnósticos provienen de atletas retirados que donaron sus cerebros a bancos deportivos de cerebros.
Los factores ambientales —como el uso de sustancias, la predisposición genética, el historial de salud mental y el nivel educativo— complican aún más los estudios sobre causalidad. En 2023, un estudio de 636 casos del Banco de Cerebros de Sydney confirmó una baja prevalencia de ETC-NC en la población general (0.8%), con sólo cinco casos identificados, tres de los cuales involucraban antecedentes de LCT y dos sin estos antecedentes.[12]
La "Declaración de Consenso sobre la Conmoción Cerebral en el Deporte" de 2023, del Grupo Concussion in Sport, reconoció la posible relación entre los impactos repetitivos extensos en la cabeza, como los que experimentan algunos atletas profesionales, y la neuropatología de la ETC-NC. Los protocolos de conmoción sugeridos en la Declaración han sido ampliamente adoptados en el deporte de élite, así como en la práctica comunitaria de deportes, a nivel mundial.[17]
Investigaciones para diagnosticar la conmoción cerebral
Sin una prueba o biomarcador específico disponible, el diagnóstico y monitoreo de conmociones cerebrales dependen de la identificación de síntomas relevantes y signos clínicos.
Sin embargo, los avances en biomarcadores y tecnologías de imágenes ofrecen nuevas herramientas prometedoras para diagnosticar lesiones cerebrales traumáticas leves.
Biomarcadores en fluidos
Las lesiones cerebrales pueden hacer que las proteínas se puedan medir, una vez que se filtren las células dañadas hacia el líquido cefalorraquídeo (LCR) o crucen la barrera hematoencefálica hacia el torrente sanguíneo. Esta área de investigación en evolución muestra promesas para diagnosticar LCT leve. Se están investigando biomarcadores en sangre, LCR, saliva y orina para ayudar a distinguir las conmociones cerebrales de las lesiones en la cabeza no relacionadas con conmoción, diferenciar las LCT leves de las graves e identificar a los individuos en riesgo por medio de síntomas prolongados.
A continuación, el esquema ilustra los biomarcadores que actualmente se estudian para diagnosticar condiciones relacionadas con la conmoción cerebral.[15] [18] [19]
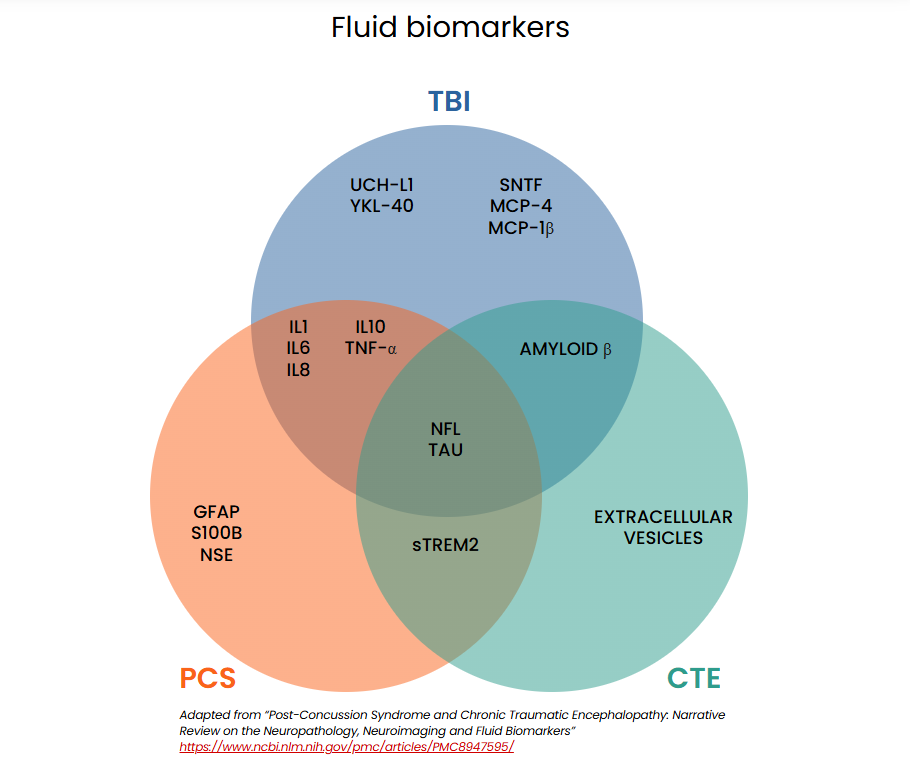
Pruebas de biomarcadores aprobadas por la FDA
En febrero de 2018, la Administración de Alimentos y Medicamentos de EE. UU. aprobó la primera prueba de sangre para detectar lesiones intracraneales después de una lesión cerebral traumática leve. Esta prueba mide dos proteínas: hidrolasa C-terminal de ubiquitina-L1 (UCH-L1) y proteína ácida fibrilar glial (GFAP), marcadores de daño en células neuronales y gliales. Debido a que cada proteína proviene de diferentes tipos de células cerebrales, su medición combinada proporciona información complementaria sobre lesiones intracraneales. La prueba fue aprobada específicamente para su uso en atención de emergencia en adultos mayores de 18 años, con el fin de reducir las tomografías computarizadas innecesarias en pacientes con LCT leve. Un resultado negativo dentro de las 12 horas posteriores a la lesión se asocia con la ausencia de lesiones intracraneales agudas en imágenes de TC.
La prueba se usa junto con información clínica, las puntuaciones de la Escala de Coma de Glasgow (GCS) (13-15 para LCT leve) y las pautas de imágenes clínicas, como la Regla Canadiense de TC en la Cabeza.[21] [22]
Limitaciones
- No validada para individuos menores de 18 años.
- Detecta hemorragias intracraneales más que diagnosticar específicamente las conmociones cerebrales.
- Aprobada sólo para su uso en entornos de emergencia y dentro de las 12 horas posteriores a la lesión.
En abril de 2024, la FDA aprobó una versión portátil de la prueba que ofrece resultados de calidad de laboratorio en 15 minutos y puede evaluar a los pacientes hasta 24 horas después de la lesión. El Ejército de EE. UU. se asoció con un fabricante para desplegar esta prueba patentada de LCT en contextos de campo, citando casi 500,000 soldados que experimentaron LCT durante el entrenamiento o el despliegue entre 2000 y 2023.[25]
Aunque estos avances muestran prometedores resultados, los biomarcadores actuales no pueden determinar cuándo el cerebro se ha curado completamente, lo que los hace insuficientes para guiar decisiones sobre el regreso al trabajo o al deporte. Además, cuanto más tarde se realice la prueba después de la lesión, menos sensibles serán los resultados. La investigación continua sobre biomarcadores tiene un gran potencial para mejorar el diagnóstico y el tratamiento de las conmociones cerebrales.
Resonancias magnéticas especializadas y otras pruebas diagnósticas
Las tomografías computarizadas (TC) y las resonancias magnéticas (RM) convencionales no son efectivas para evaluar LCT leves (mTBI) o conmociones cerebrales, ya que estas lesiones a menudo caen por debajo del umbral de detección o son demasiado leves para que los individuos busquen imágenes. Si bien son útiles para descartar daños estructurales y sangrados, estos métodos carecen de la sensibilidad necesaria para diagnosticar mTBI. Incluso con resultados normales en la TC, los individuos pueden experimentar síntomas persistentes durante meses o años después de una mTBI.
En la última década, los avances tecnológicos en el tratamiento de imágenes han mejorado la capacidad de detectar daños leves en el TBI. Sin embargo, el alto costo y la disponibilidad limitada de estas modalidades avanzadas, especialmente en países de ingresos bajos y medianos, representan barreras para su adopción generalizada.
Resonancias magnéticas especializadas
- Imágenes por tensor de difusión (DTI): La DTI detecta cambios microestructurales en la sustancia blanca asociados con lesiones axonales difusas, un hallazgo crítico en mTBI. Al medir la magnitud y la dirección de la difusión de agua en el cerebro, la DTI proporciona una vista detallada de las vías neuronales que las resonancias magnéticas estándar no pueden detectar. Esta técnica promete diagnósticos más tempranos y precisos de daños relacionados con mTBI.
- Resonancias magnéticas funcionales (fMRI): Utilizadas en la planificación quirúrgica para la epilepsia y la extirpación de tumores cerebrales, las fMRI mapean la actividad cerebral durante tareas específicas (por ejemplo, tareas motoras, lingüísticas, visuales o de memoria). En las conmociones cerebrales, las fMRI revelan alteraciones en las redes cerebrales, incluida la “red de modo predeterminado”, que está más activa durante los estados de reposo. Alteraciones similares se observan en condiciones como la enfermedad de Alzheimer y la esquizofrenia, aunque las razones exactas siguen siendo desconocidas.[15]
Otras pruebas diagnósticas
- Tomografía por emisión de positrones (PET): Las tomografías PET miden las áreas de metabolismo cerebral reducido para evaluar la gravedad de la interrupción neuronal. Si bien se ha estudiado para detectar los nudos anormales de tau observados en la CTE, los resultados actuales son inconsistentes, con baja sensibilidad y especificidad, lo que limita su utilidad.
- Pruebas neuropsicológicas (NPT): Las NPT identifican déficits cognitivos y conductuales después de un TBI. Cuando se combinan con modalidades de imágenes como la DTI o la fMRI, las NPT pueden mejorar la identificación de las regiones cerebrales afectadas, allanando el camino para tratamientos y estrategias de rehabilitación más individualizados.[11]
Implicaciones para la industria de seguros
El creciente reconocimiento de las condiciones relacionadas con las conmociones cerebrales, como la CTE y los SPCS, presenta desafíos únicos para las aseguradoras. Con la evolución de la investigación médica y el aumento del escrutinio legal y regulatorio, la industria debe adaptarse para gestionar estos riesgos de manera efectiva. Desde los modelos de suscripción hasta la gestión de reclamaciones y el diseño de pólizas, las aseguradoras enfrentan oportunidades y responsabilidades significativas para abordar las implicaciones a largo plazo de las conmociones cerebrales.
- Evaluación de riesgos y suscripción – La suscripción debe tener en cuenta los riesgos relacionados con las conmociones cerebrales; no sólo en los deportes de contacto, sino también en una población más amplia. Las personas con antecedentes de mTBI o rmTBI pueden tener una mayor probabilidad de desarrollar síntomas persistentes o condiciones a largo plazo como CTE. Las aseguradoras pueden necesitar revisar los modelos tradicionales de suscripción, incorporando evaluaciones de riesgo basadas en evidencia y exclusiones para mitigar posibles responsabilidades a largo plazo, particularmente en el seguro de discapacidad.
- Gestión de reclamaciones – Los síntomas persistentes de conmoción y las condiciones relacionadas a menudo carecen de un tiempo de resolución claro, lo que requiere vigilancia por parte de los equipos de reclamaciones. Capacitar a los evaluadores de reclamaciones para gestionar reclamaciones neurológicas complejas y coordinarse con los proveedores de atención médica es esencial para intervenciones oportunas. Las aseguradoras deben prepararse para la posibilidad de reclamaciones extendidas, ya que estas condiciones pueden progresar con el tiempo.
- Diseño de pólizas y límites de cobertura – Las estructuras de pólizas pueden necesitar ajustes para equilibrar una cobertura adecuada para las lesiones relacionadas con las conmociones cerebrales y los riesgos a largo plazo como CTE, con la sostenibilidad. Esto se aplica tanto a los grupos de alto riesgo, como los atletas, como a la población general.
- Consideraciones legales y regulatorias – Las crecientes investigaciones y precedentes legales sobre lesiones relacionadas con las conmociones cerebrales plantean múltiples desafíos, especialmente en los deportes de contacto. Las aseguradoras pueden enfrentar disputas sobre cobertura o exclusiones. Asimismo, deben mantenerse informadas sobre las tendencias de litigios y cambios regulatorios. Si emerge un vínculo causal definitivo entre mTBI y CTE, las aseguradoras también deberán considerar las regulaciones de salud y seguridad ocupacional, ya que tales riesgos podrían considerarse prevenibles.
- Educación y concientización de los asegurados – Las aseguradoras pueden contribuir a la concientización sobre las conmociones cerebrales educando a los asegurados sobre la prevención, el reconocimiento temprano de los síntomas y la importancia de un tratamiento oportuno. Los recursos pueden incluir pautas de seguridad para los deportes, recomendaciones para el cuidado posterior al TBI y consejos sobre la gestión de riesgos.
Navegar la incertidumbre: El camino hacia adelante para las aseguradoras
El desafío para las aseguradoras radica en identificar a las personas en riesgo de consecuencias a largo plazo por lesiones cerebrales traumáticas leves (mTBI), mientras las distinguen de la mayoría que se recupera sin complicaciones. Predecir y evaluar este riesgo sigue siendo complejo, con las herramientas limitadas que ofrece la ciencia médica actual.
Hasta que los avances en la medicina y la ciencia proporcionen respuestas más definitivas, las aseguradoras enfrentan un difícil acto de equilibrio: gestionar una condición clínica compleja mientras mitigan la exposición financiera. Para navegar esta incertidumbre, las aseguradoras deben adaptar sus prácticas de suscripción, perfeccionar los modelos de riesgo y asegurarse de que las pólizas aborden las necesidades emergentes. Mantenerse informado sobre las últimas investigaciones e innovaciones es esencial para construir estrategias que respalden tanto a los asegurados como la sostenibilidad.
Al abordar estos desafíos con un enfoque proactivo e informado, las aseguradoras pueden servir mejor a sus asegurados mientras navegan por las complejidades de un panorama de salud en constante evolución.
Gracias al Dr. John Mayhew por compartir su generoso tiempo y su profunda experiencia sobre este tema.
Los expertos de RGA están ansiosos por colaborar con los clientes para comprender mejor y abordar los desafíos más urgentes de la industria. Contáctanos para obtener más información sobre las capacidades, recursos y soluciones de RGA.




